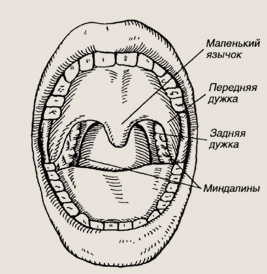
НА ПРИЕМЕ У ОТОРИНОЛАРИНГОЛОГА Оториноларинголог — специалист по болезням уха (oto), носа (rhino), горла (larynx). Начальные буквы этих латинских слов ОРЛ представляют собой сокращенное название врача-специалиста. Для удобства произношения был переставлен порядок букв, и получился ЛОР. ЛОР-врач занимается диагностикой и лечением болезней уха, горла, носа, а также гортани. К числу наиболее распространенных заболеваний этих органов относятся: насморк (его разные формы), синуситы, заболевания глотки (аденоидиты, фарингиты, разнообразные формы ангин, хронический тонзиллит); заболевания уха — наружного, среднего и внутреннего — острые и хронические формы воспаления: наружный, грибковый отит, тубоотит, катаральный и гнойный средний отит; тугоухость и глухота, связанные с поражением внутреннего уха и слухового нерва. Объединение в одну специальность уха, носа и горла неслучайно. Это обусловлено анатомической близостью и сходством слизистого покрова этих трех органов, общими физиологическими функциями, особенностями развития патологического процесса, которые нередко возникают в них одновременно. Например, насморк и острый средний отит, аденоидит и тубоотит и другие. ПОЛОСТЬ НОСА И НОСОГЛОТКА Анатомия и физиология полости носа и носоглотки Вся полость носа, переходящая в носоглотку, покрыта слизистой оболочкой и разделена на две части носовой перегородкой, которая в нормальных условиях должна быть прямой. С боков носовая полость ограничена костными боковыми стенками, на которых располагаются носовые раковины: по три с каждой стороны — нижняя, средняя и верхняя. Они выступают в просвет носовой полости, образуя носовые ходы: общий, нижний, средний и верхний. Вместе со слизистой оболочкой, которая их покрывает, они имеют очень важное значение. Нос выполняет несколько функций, в частности защитную: при дыхании носом воздух очищается от пыли, химических веществ, микроорганизмов, он согревается, увлажняется и в обработанном виде поступает в более глубокие дыхательные пути — трахею, бронхи, легкие. В легких осуществляется снабжение крови кислородом, что так важно для жизнедеятельности дыхательной и кровеносной систем, головного мозга. Не меньшее значение имеет обонятельная функция носа. Выполнение этих функций осуществляется за счет особого строения слизистой оболочки носа. Поэтому так важно сохранять ее в нормальном состоянии. Нарушение носового дыхания вызывает ряд заболеваний ребенка. Прежде всего это поражение нижних дыхательных путей — трахеит, бронхит, пневмония. Затруднение носового дыхания может способствовать недостаточному насыщению крови кислородом, что приводит к нарушениям деятельности головного мозга: появляются головные боли, усталость, недомогание, нарушение сна, снижается успеваемость в школе. Полость носа заканчивается переходом в носоглотку. В куполе носоглотки располагаются аденоидные разращения, которые выполняют защитную функцию как часть лпмфаденоидного аппарата глотки. Но часто они играют негативную роль, когда из-за частых повторных воспалений превращаются в очаг хронической инфекции. Воспаление с аденоидных разращений нередко распространяется на слуховые (евстахиевы) трубы, устья которых помещаются на боковых стенках носоглотки. Слуховые трубы соединяют полость носоглотки с барабанной полостью среднего уха, по слуховым трубам инфекция легко может попасть в ухо. Слуховые трубы необходимы для нормального функционирования среднего уха. Физиологическая роль их заключается в проведении воздуха в барабанную полость и выведении из нее отработанных продуктов, то есть они выполняют дренажную функцию. Нарушение этой функции ведет к воспалению среднего уха — отиту, сопровождающемуся понижением слуха. Заболевания полости носа Наиболее частой патологией у детей всех возрастов, но особенно первых лет жизни, является насморк — острый, затяжной и хронический. Причины его разнообразны. Острый насморк Острый насморк сопровождает любое простудное состояние, острые респира-торно-вирусные инфекции (ОРВИ), многие детские инфекционные болезни. Это воспаление слизистой оболочки полости носа, которое распространяется и на область носоглотки. В момент заболевания наблюдается подъем температуры тела, иногда до 38 градусов и выше. Дальнейшее состояние ребенка и течение заболевания зависят от основной формы болезни. Банальный насморк проходит в течение нескольких дней, а точнее — к концу второй недели при лечении традиционными каплями в нос (сосудосуживающего и противовоспалительного действия), при соблюдении щадящего режима без посещения детского учреждения и при проведении параллельной терапии, назначенной педиатром при общих простудных явлениях. Следует отметить, что нередко ребенок не может самостоятельно произвести туалет носа, то есть он не умеет сморкаться. Это упущение родителей, так как к году жизни малыша уже можно научить сморкаться и тем самым регулировать носовое дыхание. Если ребенок не может или не умеет сморкаться, то матери необходимо отсосать секрет, используя специальную грушу для клизмы. Правильно сморкаться рекомендуется следующим образом: высмаркивание осуществляется одной половиной носа при зажатой пальцем другой ноздре. Затем аналогично продувается другая ноздря. Одновременное высмаркивание обеих ноздрей грозит развитием острого отита, так как при таком сильном двухстороннем высмаркивании инфекция из носа и носоглотки через слуховые трубы может легко проникнуть в барабанную полость. Длительное нахождение отделяемого в полости носа усиливает отек слизистой оболочки и ее секрецию, что ведет к еще большей заложенности носа. Такое состояние предрасполагает к увеличению аденоидных разращений, возникновению воспалительного процесса в околоносовых пазухах, а также оказывает ряд неблагоприятных влияний на другие органы и системы: бронхолегочную, сердечно-сосудистую, нервно-психическую. Ребенок должен дышать носом. В противном случае развивается другая, более сложная патология — ухудшение общего состояния, нарушение сна, появление усталости, быстрой утомляемости, снижение аппетита. К средствам сосудосуживающего действия относится 1-2-3-процеитный раствор эфедрина, 0,1-процентный раствор санорина, нафтизина, галазолина, адреналина. Однако эти препараты следует использовать осторожно, применяя их только при резкой заложенности носа и в небольших дозах. Закапывать нужно в каждую половину носа по одной капле, после чего для предотвращения развития сухости слизистой оболочки следует обязательно закапывать масляные капли — кукурузное, оливковое, вазелиновое, абрикосовое, подсолнечное масло — по 8-10 капель в каждую половину носа. Такое количество масла необходимо для смазывания слизистой оболочки носа и носоглотки. При односторонней заложенности носа сосудорасширяющие капли следует закапывать только с одной, «больной», стороны. Лечебное противовоспалительное действие оказывают капли другого состава. К ним относятся 1 -2-процентный раствор протаргола и колларгола, софрадекс, комбинированные капли, состоящие из антибиотика, эфедрина, гидрокортизона, димедрола в равных частях. При большом количестве густого и вязкого отделяемого оправдано применение 1-2-процентных щелочных капель, которые разжижают секрет и способствуют лучшему отсмаркиванию и освобождению носовых путей. Не противопоказаны и другие, в том числе гомеопатические капли и мази. Заложенность носа из-за отека слизистой оболочки через 1-3 дня уменьшается, но появляется секрет — вначале слизистого, затем слизисто-гнойного характера. К концу срока заболевания исчезает заложенность носа, так как слизистая оболочка приобретает нормальное состояние и вид, прекращается отделяемое, наступает выздоровление. Затяжной (подострый) насморк Если выздоровление задерживается более чем на две недели, то есть насморк не поддается лечению или имеет склонность повторяться через короткий промежуток времени, его следует трактовать как затянувшийся. В подобных случаях необходимо найти и устранить причину такого длительного насморка, не поддающегося лечению обычными методами. Чаще всего причиной затяжного насморка оказываются аденоидные разращения, точнее, их воспаление — аденоидит или аллергические реакции на пищевые, лекарственные, бытовые и прочие аллергены. Способствуют затяжному насморку искривление носовой перегородки, гребни, шипы, узконосость и прочее. Лечение затяжного насморка такое же, как и острого, но в этом случае бывает трудно добиться положительных результатов. В качестве лечебных средств родители часто применяют туалет носа с помощью промывания различными лекарственными или травяными средствами. В летнее время такой насморк обычно прекращается, улучшается носовое дыхание. Для уточнения причины затяжного насморка и определения дальнейшего лечения ребенка следует показать Л ОР-специалисту. Хронический насморк Хронические формы насморка весьма разнообразны. К ним относятся простой, гипертрофический, атрофический, вазомоторный, аллергический насморк. Причины их также различны, поэтому лечение проводится дифференцированно, соответственно клинической симптоматике. Причинами хронического насморка чаще всего являются искривления и гребни носовой перегородки, гипертрофические процессы в носоглотке, патология брон-холегочной, иммунной систем и прочее. У детей причиной такого насморка иногда являются инородные тела в носу. Гипертрофическая форма насморка Гипертрофическая форма насморка развивается, как правило, вследствие часто повторяющегося затяжного насморка, особенно при искривлениях носовой перегородки. В полости носа при этой форме насморка возникают разрастания и утолщения слизистой оболочки, завершающиеся стойким уплотнением и увеличением носовых раковин, что вызывает резкое затруднение носового дыхания. На ранних стадиях заболевания эффективны сосудосуживающие капли, однако со временем препарат перестает действовать, а все симптомы становятся стойкими. Тогда решается вопрос о хирургическом вмешательстве — ультразвуковой деструкции носовых раковин, вазотомии или конхотомии (частичное удаление носовых раковин). Атрофический насморк Атрофический насморк у детей встречается редко. Он возникает вследствие угнетения функции желез, вырабатывающих слизь, и характеризуется сухостью слизистой оболочки носа, скоплением густого секрета, образованием корок, что затрудняет дыхание через нос. Лечение заключается в применении щелочных и масляных капель из оливкового, кукурузного масла с добавлением витаминов A, D, рыбьего жира, мазей. Для промывания носа могут быть использованы отвары трав. При атрофическом рините, особенно выраженном в переднем отделе носовой перегородки в области поверхностно расположенного скопления сосудов — так называемого сплетения Киссельбаха, возможны носовые кровотечения. Они могут быть частыми, но не обильными. Нередко такое кровотечение провоцирует вирусная инфекция, во время которой из-за поражения стенок сосудов и кровяных пластинок — тромбоцитов — увеличивается их ломкость. Кровотечение в этих случаях может быть более обильным и продолжительным, но не опасным. Следует знать, что иногда частые и обильные носовые кровотечения могут быть проявлением заболеваний крови, поэтому при часто повторяющихся носовых кровотечениях необходима консультация врача-гематолога. Носовые кровотечения могут стать причиной малокровия — анемии. Терапевтические мероприятия при кровотечениях сводятся к очень частому применению {до 10 раз в сутки) мазей, вазелина в нос на кровоточащую область. Для укрепления стенок сосудов в переднем отделе носовой перегородки рекомендуется принимать внутрь аскорбиновую кислоту, дицинон, адроксон и другие препараты, повышающие свертывающие свойства крови, в возрастных дозировках. В домашних условиях неотложную помощь при носовом кровотечении могут оказать и родители. В носовые ходы туго вводятся ватные тампоны, пропитанные перекисью водорода или любым маслом. Это передняя тампонада носа, благодаря которой сдавливаются кровоточащие сосуды. На область наружного носа уклады вается смоченная холодной водой ткань, и нос плотно зажимается рукой. Голова ребенка должна быть наклонена вперед, но ни в коем случае не назад, так как при таком положении кровь проникает в носоглотку и кровотечение продолжается. При упорных кровотечениях, не поддающихся местным лечебным воздействиям, показано обследование у педиатра, так как наряду с локальными причинами возможно повышение кровяного давления, а также некоторые врожденные пороки сердца и сосудов. Вазомоторный насморк По типу и проявлениям различают две формы вазомоторного насморка — ней-ровегетативную и аллергическую. В основе нейровегетативной формы вазомоторного насморка лежат расстройства нейровегетативных и эндокринных механизмов. В этом случае имеются нарушения сосудистых реакций. Слизистая оболочка носа бледная, синюшного цвета, выделяется большое количество стекловидного и слизистого отделяемого. Характерно частое, залпами, чихание. У детей явления вазомоторного ринита очень часто бывают вторичными, связанными с наличием других патологических процессов — аденоидных разращений, воспаления околоносовых пазух, искривления носовой перегородки. Нередко простое устранение указанных заболеваний ведет к исчезновению вазомоторного ринита: нормализуется носовое дыхание, прекращаются чихание, обильное и постоянное отделяемое. Аллергическая форма вызвана повышенной чувствительностью организма к веществам, с которыми он находится в постоянном контакте. Аллергенами могут служить лекарства, пищевые продукты, бытовая пыль, шерсть животных, растения, инфекция (вирусы и микробы) и другие. После контакта с аллергеном появляются зуд в носу, серия чиханий и истечение из носа — «носовой салют». Таким образом, при вазомоторных ринитах имеются глубокие и разнообразные нарушения в ряде систем организма: вегетососудистой, эндокринной, иммунной и других, которые ЛОР-врач учитывает при разработке методов лечения. В связи с этим лечение не всегда будет легким и эффективным. При обнаружении симптомов вазомоторного или аллергического насморка родители и отоларинголог не должны ограничиваться лишь констатацией этого состояния, не придавая значения выявлению и ликвидации причин, вызвавших эти вторичные изменения. Лечебная тактика в таких случаях должна носить целенаправленный характер, ее определяет ЛОР-врач. Имеется очень много способов лечения такого насморка, существуют и различные препараты, но выбор конкретного способа и средства относится к компетенции оториноларинголога-аллерголога. Больные должны находиться под постоянным контролем специалиста и систематически получать индивидуально подобранную терапию, наиболее эффективную для данного больного и его формы заболевания. Арсенал средств, используемых при лечении вазомоторного и аллергического насморка, велик. Применяется множество лекарственных препаратов в различных комбинациях, физиотерапевтические, полухирургические и хирургические методы лечения. Многообразные изменения, возникающие при вазомоторном рините в других органах и системах организма, наличие целого комплекса причин, лежащих в основе этого заболевания, ведут к тому, что один и тот же способ лечения может иметь хороший результат в одном случае, а в других, напротив, не давать никакого улучшения. Поэтому при выборе метода лечения необходим индивидуальный подход к каждому больному ребенку. Для получения большего эффекта используются препараты антигистаминного, гормонального, сосудосуживающего, рефлекторного действия и другие лекарственные вещества. Одновременно применяются физиотерапевтические процедуры, лазерное воздействие, назначаются иммуномодуляторы, неспецифическая и специфическая десенсибилизация. Это основные принципы терапии, но следует еще раз подчеркнуть, что столь ответственное лечение затяжного и вазомоторного насморка должно проводиться Л ОР-специалистом, желательно под контролем бактериологических, аллергологических и иммунологических исследований. Среди больных с насморком могут оказаться и такие дети, у которых имеет место резкое одно- или двустороннее затруднение дыхания через нос вплоть до его полного отсутствия. Здесь возможны более серьезные причины, такие как полипоз носа, хоанальный полип, гипертрофия задних концов нижних носовых раковин, опухоль основания черепа — юношеская ангиофиброма носоглотки, врожденное заращение хоан и прочее. В таких случаях следует сразу же обратиться к ЛОР-специалисту для более углубленного обследования и уточнения диагноза. Деформация носовой перегородки Деформации носовой перегородки (гребни, шипы, искривления, подвывихи четырехугольного хряща) могут быть как врожденного, так и приобретенного, травматического, происхождения. Последнее встречается чаще. Основные жалобы ребенка сводятся к затруднению носового дыхания, преимущественно со стороны имеющихся патологических изменений. Однако могут наблюдаться попеременное закладывание носа, частые насморки, головные боли. Нарушение нормального режима функционирования носовой полости ведет к затруднению дыхания, часто повторяющемуся насморку, что в свою очередь способствует разрастанию лимфаденоидной ткани носоглотки и ее воспалению — аденоидиту. Дыхание через нос еще больше затрудняется, учащаются другие заболевания — ангины, острые респираторно-вирусные инфекции (ОРВИ), синуситы, отиты. ОКОЛОНОСОВЫЕ ПАЗУХИ Строение околоносовых пазух Нос тесно связан с околоносовыми пазухами — воздушными полостями, естественные отверстия которых открываются в носовую полость (в средний и верхний носовые ходы). Через эти отверстия осуществляется воздухообмен пазух, необходимый для выполнения их основной функции — речевой резонаторной. Всего пазух восемь — четыре пары, по две верхнечелюстных, или гайморовых, две лобных, две основных, или клиновидных, и две пазухи решетчатого лабиринта. У новорожденного некоторые пазухи, в частности, решетчатый лабиринт, довольно развиты, остальные пребывают в зачаточном состоянии. По мере роста ре- • бенка все пазухи постепенно увеличиваются в размерах и заполняются воздухом. Уже к 5-7 годам околоносовые пазухи выглядят воздушными и достигают достаточно большого размера (кроме лобных, которые развиваются позже, к 10-12 годам). В таких пазухах уже возможно развитие воспаления. Воспаление околоносовых пазух Пазуха по-латыни называется синус, воспаление любой пазухи — синусит. По названию пазухи определяется термин, означающий ее воспаление, — гайморит, этмоидит, фронтит, сфеноидит. Воспаление околоносовых пазух чаще всего связано с острой респираторно-вирусной инфекцией, во время которой развивается выраженный отек слизистой оболочки носа, а затем присоединяется гнойная инфекция. Обильное и длительное обсеменение слизистой оболочки носа микробами и часто вирусами, особенно при нарушении иммунитета, ведет к проникновению инфекции в пазухи, таким образом и возникает синусит. Чем дольше продолжается насморк, тем большие возможности для распространения в другие пазухи получает инфекция. Возникновение и развитие синуситов у детей имеет свои возрастные особенности. Так, частые насморки у ребенка воспринимаются родителями несерьезно, многие считают это обычным явлением. Повторяющиеся через короткие промежутки времени насморки должны насторожить родителей. Насморк может быть легким, а последствия — тяжелыми! Синуситы бывают острые и хронические. Диагностика синусита у взрослых проста, однако у детей она крайне затруднена, что связано с бессимптомным течением заболевания. Родители не замечают ничего, кроме затруднения дыхания через нос и насморка. Нередко бывают выражены общие симптомы, такие как небольшая температура, вялость, общее недомогание, отсутствие аппетита, кашель, иногда возможны подъемы температуры тела до 38-39 градусов. Изменения в анализе крови показывают, что в организме идет воспалительный процесс. Педиатр, как правило, делает заключение о наличии ОРЗ, трахеита, бронхита, а назначенное лечение бывает малорезультативным. При таких симптомах необходима консультация ЛОР-врача. Длительное существование нелеченного синусита вызывает осложнения, чаще всего со стороны ушей — тубоотит, острый катаральный или гнойный средний отит. Заболевания околоносовых пазух у детей встречаются часто, но своевременно диагностируются редко. При одновременном наличии синусита и аденоидных разращений последние скрывают, маскируют патологические изменения в пазухах: все жалобы и объективные признаки укладываются в симптоматику состояния при аденоидных разращениях. Лишь проведенная аденотомня, после которой восстанавливается дыхание через нос, а гнойный насморк остается, позволяет заподозрить синусит. Такое состояние объясняется тем, что в ближайшие дни после операции исчезает отек слизистой оболочки носа, открываются естественные соустья пазух и из них усиливается отток гноя. Рентгенологические обследования выявляют скрытно протекавшее воспаление. В отличие от взрослых, у детей редко развивается острый, бурно протекающий синусит, сопровождающийся высокой температурой, головной болью, резкой заложенностью носа, болезненностью при пальпации области пазухи, тяжестью в голове. Но если такое произойдет, больному должна быть оказана срочная квалифицированная помощь ЛОР-врачом, чаще всего в условиях специализированного стационара. За последние годы заболевания детей синуситами увеличились. Как лечатся синуситы? Первым необходимым и важным этапом лечения является применение лекарственных средств и манипуляций, направленных на снятие отека слизистой оболочки носа и носоглотки. Это достигается с помощью сосудосуживающих препаратов, к числу которых относятся эфедрин, нафтизин, галазолин, називин. С их помощью создаются условия для улучшения оттока воспалительного секрета из полости носа и околоносовых пазух, восстанавливается воздушность синусов. Очень важно как можно чаще производить хороший туалет носа, особенно после применения капель, сочетая высмаркивание с активными движениями и использованием гимнастических упражнений, бега, катания на велосипеде, санках и пр. Гулять можно, если позволяет общее состояние. При консервативном лечении у большинства детей достаточно эффективно использование метода перемещения по Проетцу (кукушка) и отсасывание слизи из носа по Зондерману. Эти процедуры выполняет врач в поликлинике. Они безболезненные, и их проводят после закапывания в полость носа сосудосуживающих средств. Благодаря их действию расширяются естественные отверстия, что облегчает отток гноя и промывание пазух. Число подобных процедур зависит от тяжести заболевания. У маленьких детей перечисленные процедуры часто бывают эффективными: исчезает отек слизистой оболочки носа, уменьшается количество секрета, меняется его характер — из гнойного он превращается в слизисто-гнойный, уменьшается его количество, затем выделения прекращаются, появляется свободное носовое дыхание. Все это свидетельствует о положительных результатах проводимого лечения. В случае отсутствия эффекта от проводимого лечения, при продолжающемся гнойном процессе и сохранении отечности слизистой оболочки необходимо проведение пункции верхнечелюстных пазух или применение синус-катетера «ЯМИК». Показания к пункции (проколу) верхнечелюстных пазух определяет врач. У маленьких детей пункцию проводят редко, в более старшем возрасте — чаще. Пункция пазух выполняется только с согласия родителей. У некоторых существует мнение, что первая пункция в последующем влечет за собой повторные, что пункции не способствуют выздоровлению. Это неправильно. Во всяком случае, необходим индивидуальный подход к решению вопроса о необходимости пункции. Основным консервативным методом лечения у таких больных является применение капель, физиотерапевтических процедур и антибиотиков. Однако нередко этого бывает недостаточно, воспалительный процесс полностью не купируется, и приходится прибегать к пункции. Детям пункция верхнечелюстных пазух позволяет удалить секрет, который из-за резко выраженного отека слизистой оболочки носа, особенно в области соустья верхнечелюстной пазухи, не может быть удален другим способом. Промывание пазухи различными антисептическими растворами механически удаляет секрет из пазух, а лекарственные препараты, используемые для промывания, оказывают благоприятное влияние на воспаленную слизистую оболочку пазухи. Они уменьшают ее инфицированность и продукцию отделяемого, стимулируют процессы регенерации, восстанавливают нормальный режим жизнедеятельности слизистой оболочки пазух. Уже после первой и второй пункций нередко можно наблюдать выраженный положительный эффект. У большинства больных сразу облегчается дыхание через нос и более легко отходит секрет из пазух. Многократно пунктировать (более 5— 6 раз) обычно приходится редко. Для детей с выраженным гнойным процессом, у которых, несмотря на проведение 3-4 пункций, сохраняется одна и та же картина и продолжается воспаление, пункции один раз в 2-3 дня оказываются недостаточными. Таким больным целесообразно проводить постоянное дренирование верхнечелюстных пазу». Через катетер пазуха в течение дня промывается 3 раза на протяжении 5-7 дней. Эти процедуры абсолютно безболезненные, достаточно эффективные и могут выполняться родителями в домашних условиях. При таком активном удалении секрета и обработке слизистой оболочки пазух различными лечебными растворами (фурациллиновым, эмульсией гидрокортизона, антибиотиками, химотрипсином) достигается стойкий санирующий эффект. Для эвакуации воспалительного секрета из околоносовых пазух, как верхнечелюстных, так и из клеток решетчатого лабиринта, удобным и эффективным является использование синус-катетера «ЯМИК». Эти процедуры применяются также с интервалом в 2-3 дня. Различные модели данного катетера разработаны и со временем усовершенствованы российскими учеными. Синус-катетеры с успехом используются при лечении детей младшего возраста, у которых пункция верхнечелюстных пазух технически сложна и небезопасна. Решение о применении катетера принимает врач. В перерывах между пункциями и катетеризацией пазух используются такие лечебные приемы, как перемещение по Проетцу, отсасывание секрета пазух по Зон-дерману, ирригационная интраназальная терапия (носовой душ). Перечисленные лечебные манипуляции относятся к компетенции ЛОР-врача, в домашних условиях родители должны выполнять его советы и назначения. Очень важно следить за состоянием носа, в частности, своевременно и часто удалять секрет из него. Обычно ребенка заставляют очень часто (по мере накопления отделяемого) высмаркиваться. Для более полного освобождения требуется применение капель сосудосуживающего действия, так как после уменьшения отечности слизистой оболочки выделения свободно и легко отходят. Рекомендуются также промывания носа 2 раза в день, что легко выполняется родителями. Для этого используются различные растворы — солевые, отвары трав, диоксидин, йодинол, 2-процентный раствор аскорбиновой кислоты и прочие. Одновременно на больные пазухи воздействуют тепловыми процедурами. Контактное прогревание области гайморовых пазух и решетчатого лабиринта осуществляется при помощи нагретого специально приготовленного мешочка с речным песком, солью или крупой. Можно использовать горячее вареное яйцо. Мешочек можно прогреть на батарее, сковородке, утюгом или в духовке. Он укладывается на нос и щеки на 10-15 минут дважды в день. Также врач назначает физиотерапевтическое лечение. Назначение физиотерапии целесообразно после проведенных местных процедур (отсасывания, промывания секрета). На освобожденную чистую слизистую оболочку носа и пазух различные физиопроцедуры оказывают более эффективное действие. Это лечение является завершающим. Ребенок, страдающий синуситом, особенно поли- и пансинуситом, является не простым больным. У него присутствуют явления интоксикации организма, проявляющиеся в виде слабости, вялости, недомогания, нарушения сна и аппетита, головных болей, кашля. Нередко наблюдаются подъемы температуры до 38-39 градусов или длительное время держится невысокая температура — 37-37,5 градусов. Нарушение общего состояния ребенка родители замечают раньше, чем обнаруживается синусит. Поэтому наблюдения только педиатра такому ребенку недо статочно. До установления правильного диагноза подъем температуры связываю" с очередным ОРЗ, а кашель — с трахеитом или бронхитом. Назначенное педиат ром лечение не дает заметного улучшения. Нередко в консультациях таких боль ных принимает участие аллерголог, который объясняет заболевание аллергичес кими проявлениями. Рекомендованная им терапия далеко не всегда бывав успешной, особенно в начале болезни, когда очаги гнойной инфекции в пазухах -источник аллергизации ребенка — не ликвидирован. Поэтому ребенка с стуы том на протяжении всей болезни должны обследовать и наблюдать совместно ш диатр и ЛОР-врач. Таким образом, кроме специального клииико-рентгенологического обследования у оториноларинголога, дети должны получить консультацию педиатра и аллерголога. Поскольку в возникновении заболеваний ЛОР-органов основную роль играют вирусная и бактериальная инфекции, эффективен прием препаратов противовирусного и антибактериального действия. В последние годы разработан отечественный препарат интерферона «Вифе-рон-1» и «Виферон-П» для применения в детской практике. Виферон выпускается в свечах, на курс лечения рекомендуется 10 свечей. Препарат обладает тремя механизмами: противовирусным, противовоспалительным и иммуномодулирующим. «Виферон-I» и «Вифероп-П» практически не имеют противопоказаний и не вызывают осложнений. Известно, что дети с патологией ЛОР-органов, в том числе с синуситами, аде-ноидитами, длительно и часто болеющие, имеют признаки нарушения иммунитета, поэтому применение препарата «Виферон-I» или «Вифсрон-II» обоснованно. Иногда необходимо назначение антибиотиков, которые прописывает врач. Применение антибиотиков может быть местное и общее. Местно антибиотики используются при таких процедурах, как перемещение, промывание, при пункциях. При тяжелом и осложненном течении синусита антибиотики назначаются в виде уколов или внутрь через рот. В последние годы находят все более широкое применение такие эффективные препараты, как рулид, сумамед, геломиртол форте, синупрет в возрастных дозировках. Удобство их заключается в том, что ребенок принимает лекарство через рот. Показано также применение противоаллергических препаратов, так как у детей при синуситах часто присутствуют явления вторичной инфекционной аллергии. Кроме того, у некоторых детей имеется аллергия на пищевые, бытовые и другие аллергены. Наличие аллергической настроенности организма усугубляет течение синусита, поэтому прием антиаллергических препаратов способствует более быстрому и полному выздоровлению. ОСТРЫЕ РЕСПИРАТОРНО-ВИРУСНЫЕ ИНФЕКЦИИ ОРВИ тесно взаимосвязаны с патологией ЛОР-органов. Любая ОРВИ протекает с поражением слизистой оболочки носа, носоглотки и глотки. Также значительна роль вирусной инфекции в возникновении патологических процессов в ЛОР-органах. На фоне часто повторяющихся ОРВИ или вслед за перенесенным заболеванием нередко наблюдается возникновение различных острых патологических процессов в Л ОР-органах, длительное затяжное течение которых формирует хронический очаг инфекции. Таким образом, часто болеющие дети приобретают еще хронические заболевания ЛОР-органов, усугубляющие течение основного заболевания. Это, в свою очередь, делает невозможным полное выздоровление. Поэтому очень важно проводить комплексное обследование, наблюдение и лечение на всех этапах болезни часто и длительно болеющих детей не только педиатром, но и ЛОР-врачом. Практика показывает, что нередко значение патологических процессов в ЛОР-органах у детей, постоянно болеющих ОРВИ, недооценивается. На фоне вирусной инфекции чаще всего развиваются следующие заболевания ЛОР-органов: острый ринит, синусит (гайморит, этмоидит, фронтит), аденоидит, тонзиллит, средний отит. Этому способствует затруднение или отсутствие носового дыхания, так как нарушается вентиляция околоносовых пазух и полости среднего уха. Кроме того, вдыхание ртом холодного неочищенного воздуха ведет к возникновению воспалительных явлений в нижележащих отделах дыхательных путей. Лечение детей, заболевших ОРВИ, следует начинать уже в первые дни болезни Очень важно с самого начала заботиться об улучшении или восстановлении носового дыхания. Этим можно предупредить развитие выраженных воспалительных процессов в ЛОР-органах. Причина этого в том, что к вирусным поражениям слизистой оболочки дыхательных путей очень быстро присоединяется вторичная бактериальная флора. При сочетании вирусной и бактериальной инфекций воспаление усиливается и, как масляное пятно, распространяется на слизистые оболочки других, рядом расположенных органов — околоносовые пазухи, среднее ухо, спускается в трахею, бронхи, легкие. Течение заболевания становится затяжным, длительно не наступает полное выздоровление. При лечении применяется весь комплекс сосудосуживающих средств, указанных выше. ГЛОТКА И ЕЕ ЗАБОЛЕВАНИЯ Фарингит Глотка по-латыни называется «фаринкс», а ее воспаление — фарингит. Воспаление задней стенки глотки относится к весьма распространенным заболеваниям \. представляется в разнообразных формах. Так, по локализации оно может быть поверхностным, при котором страдает только слизистая оболочка глотки, — катаральная форма, и с глубоким поражением лимфаденоидных элементов, находящпхс? в подслизистом слое. Если в первом случае действенны традиционные методы лечения, то во втором обычное лечение оказывается неэффективным. По характеру течения воспаление глотки может быть острым, подострым и хроническим. Фарингит бывает как первичным, самостоятельным заболеванием прр вирусных поражениях, так и вторичным, значительно чаще встречающимся у детей, то есть является проявлением какого-то другого заболевания. Обычно вторичный фарингит служит симптомом острого или подострого аденоидита, а также ангины, хронического тонзиллита, синусита. Если широко раскрыть рот, то за языком можно видеть заднюю стенку глотки. В нормальном состоянии она выглядит гладкой, розовой. При фарингите глотка часто имеет ярко-красный цвет, по всей ее задней стенке рассеяны гранулы, представляющие собой увеличенные в размерах лимфаденоидные элементы. У детей, подвергшихся удалению миндалин, реже — удалению аденоидов, наблюдаются фарингиты, которые относят к заместительным. Вместо удаленной лим-фаденоидной ткани небных миндалин и аденоидных разращений патологический процесс переходит на область задней стенки глотки. При инфекционном поражении наблюдается реакция со стороны лимфаденоидных элементов, находящихся в подслизистом слое задней стенки глотки. При этом можно видеть ангину боковых валиков с нагноившимися пузырьками — фолликулами, у больного появляются резкие боли в горле, особенно при глотании, поднимается температура. Особую проблему для родителей и педиатров представляют дети, у которых ведущей жалобой фарингита является кашель. При фарингите кашель бывает различным — сухой, горловой, бронхиальный, длительный, приступообразный, ночной, кашель в виде поперхивапия или покашливания. Ребенка с кашлем излишне часто консультируют различные специалисты — инфекционисты, педиатры, пульмонологи, аллергологи, то есть все, кроме оториноларинголога. Нередко этим детям назначаются многочисленные, не всегда необходимые методы обследования — флюорография, рентгенография грудной клетки. Часто ребенок получает длительную, неэффективную терапию. Нередко у детей, страдающих кашлем, ставится диагноз респираторный аллергоз, обострение трахеита и бронхита, коклюш, навязчивые состояния. Длительное наблюдение и проведение разнообразных, не приносящих эффекта процедур убеждает родителей и лечащих врачей в необходимости консультации у оториноларинголога, так как причина кашля остается неясной. Внимательная консультация позволяет установить горловой характер кашля, связанный с фарингитом, причиной которого у преобладающего большинства детей являются часто повторяющиеся острые респираторно-вирусные инфекции. Как правило, развитие затяжного фарингита таково: после перенесенного ОРВИ появляется кашель, который беспокоит больного длительное время — от нескольких дней до нескольких месяцев. Днем кашель проявляется в виде поперхивания, легкого покашливания, а в ночное время усиливается, становясь непрерывным, нарушающим сон. Как правило, кашель сухой, мокроты нет. Консервативное лечение, включающее широкий комплекс средств и методов у таких больных, снимает кашель или значительно уменьшает его. В случаях неполного лечебного эффекта выясняется, что кашель поддерживается аденоидными разращениями. Тогда показана адеггатомия, так как источником кашлевого рефлекса является аденоидит, чаще всего подострый или хронический, а фарингит в этих случаях вторичный, связан с воспалением аденоидных разращений. При затяжном фарингите может отмечаться и другой характер кашля. Это грубый, сухой кашель, изнуряющий ребенка в течение всего дня, но особенно ночью. Как правило, такой кашель наблюдается у детей, ранее подвергшихся тонзиллэкто-мии или аденотомии. Эта форма фарингита связана с поражением подслизистого слоя задней стенки глотки и расположенных там лимфаденоидных элементов. ITpi осмотре видны гранулы — участки гипертрофированной лимфаденоидной ткани рассеянные по всей задней стенке глотки. Глотка — богатая рефлексогенная зона, и при наличии в ней воспалительной процесса кашлевой рефлекс является одним из основных проявлений хронического фарингита. Традиционное лечение при этом обычно неэффективно. Кроме традиционных методов лечения фарингитов при кашле рекомендоваиь специальные мероприятия, направленные на ликвидацию воспаления в области зад ней стенки глотки и снятие раздражения рефлексогенных зон. Разнообразие клинических проявлений фарингита, сопровождаемых самым1 различными симптомами, делает трудным как диагностику, так и выбор метод; лечения, решение этих вопросов относится к компетенции оториноларинголога. Методы консервативного лечения фарингита разнообразны. Терапия фаринги тов заключается в устранении всех причин, вызвавших и поддерживающих заболе ванне. В данный комплекс входит консервативная, а иногда и хирургическая сана ция полости рта и носа, носоглотки и околоносовых пазух. Это лечение относится к разряду традиционных и применяется в основном у больных катаральной формой фарингита. Консервативные методы лечения при атрофических фарингитах включают при менение лекарственных средств, способствующих улучшению обменных процессе! и усиливающих секрецию желез слизистой оболочки. Применяются продукты пче ловодства — апилак и прополис в комплексе с другими лекарственными средствами в форме эмульсий, которые прописывает врач. Курс лечения повторяют чере: полгода. Параллельно с этим врач назначает физиотерапию — ультразвук невысо кой интенсивности, который стимулирует защитно-приспособительные мехапиз мы в тканях на клеточном уровне. Глоточные миндалины (аденоидные разращения) Лимфаденоидиое глоточное кольцо, по определению некоторых педиатров, играет роль «глоточной таможни». Как известно, таможня стоит на страже интересе! государства и призвана не пропускать в нее то, что может принести вред стране. Организм человека — также своеобразная страна, на входе в которую стоят защитные структуры. Главный вход в организм — это носовая и ротовая полости. В областр глотки они соединяются. И именно здесь, на входе, расположена главная иммунная охрана организма от всевозможных инфекций. Это скопление иммунных лимфоид-ных клеток, объединенных в своеобразное функциональное кольцо, которое когда-тс описали ученые Вальдейер и Пирогов, — кольцо Вальдейера—Пирогова. Оно состою из нескольких миндалин — двух нёбных, одной глоточной (аденоиды), двух трубны> (вокруг отверстий слуховых евстахиевых труб) и одной язычной. Все они имеют общее строение и общие задачи — не пускать инфекцию в организм. В большинстве случаев они с этой задачей справляются и одерживают победу над микробами и вирусами в боях местного значения. Но иногда сил не хватает и в них возникает воспалительный процесс. Что такое аденоиды? Аденоидами называют скопление лимфадепоидной ткани в носоглотке, на месте перехода носовой полости в ротовую. При рождении ребенка эти образования являются небольшими. При повторных воспалениях они увеличиваются в размерах и инфицируются, закрывают просвет носоглотки, вызывая затруднение дыхания. В отдельных звеньях лимфаденоидного кольца глотки возможно возникновение двух различных по характеру процессов — гипертрофического и воспалительного. Хотя гипертрофия лимфаденоидной ткани — это реакция на инфекционное начало, все же различие между этими состояниями клинически определяется четко. Так, в одних случаях имеет место стойкая гипертрофия ткани, в которой отсутствует воспаление, больных беспокоит в основном затруднение дыхания. У других детей преобладают явления воспаления, иногда в небольших по размеру аденоидах. При воспалительном характере заболевания лимфаденоидной ткани глотки жалобы носят другой характер. Преимущественно наблюдаются частые ОРЗ, аде-ноидит, острый средний отит, ангина с характерными клиническими проявлениями. Эти особенности очень важно понимать, так как они обусловливают выбор метода лечения — консервативного или хирургического. Для снятия воспалительных изменений проводится закапывание антисептических растворов, которое следует осуществлять только в положении лежа на спине с запрокинутой головой, для того чтобы введенные в нос растворы проникали в глубокие отделы носа и носоглотку и омывали непосредственно глоточную миндалину. Можно применять мази, однако их действие распространяется в основном на полость носа, проникновение в глотку недостаточное. Высокий эффект можно получить при использовании метода «перемещения» с применением различных растворов противовоспалительного действия — антибиотиков, аскорбиновой кислоты, диоксидина, антисептического раствора, йодинола, протаргола, пеллоидина, эктерицида, бализа и др. Эту процедуру проводит врач. У больных с простым увеличением аденоидов показано хирургическое вмешательство по объемным показаниям. При наличии изменений воспалительного характера вначале назначается только консервативное лечение. После снятия воспалительных явлений решается вопрос об оперативном вмешательстве. Необходимо отметить, что нередки случаи сочетанного характера поражения, и тогда выбор лечения осуществляется врачом сугубо индивидуально с учетом превалирующих симптомов заболевания. Эти установки в равной степени имеют отношение как к состоянию глоточной миндалины при наличии аденоидных разращений или аденоидита, так и к нёбным миндалинам при их гипертрофии и хроническом тонзиллите. Наблюдение за ребенком, страдающим одной из указанных форм патологии, позволяет более точно определить наиболее эффективный способ лечения. Гипертрофия и воспаление глоточной миндалины в детском возрасте — самая распространенная Л ОР-патология среди всех заболеваний верхних дыхательных путей. Отрицательное влияние чрезмерных аденоидных разращений на организм осуществляется тремя путями: механическим препятствием, вызванным гипертрофированной глоточной миндалиной, нарушением рефлекторных связей и наличием инфекции в ткани аденоидных разращений. Возможны комбинации этих факторов. В зависимости от механизма воздействия аденоидных разращений на организм наблюдаются самые разнообразные симптомы. Нарушение рефлекторных связей вызывает рефлекторный кашель, головны боли, нарушение сна, утомляемость и прочее, провоцирует ночное недержание мочи. Основным методом лечения описанных форм является хирургическое вмешг тельство — аденотомия. Консервативные методы у этих больных не дают положи тельных результатов. Воспаление глоточной миндалины — аденоидит — протекает в виде острой подострой и хронической формы с характерными жалобами и клиническими про явлениями. Острый аденоидит Глоточная миндалина с многочисленными бороздами и щелями представляв! собой удобное вместилище для микроорганизмов, проникающих из носовой и ротовой полостей. Инфицированность аденоидных разращений не зависит от их размеров, они могут оставаться небольшими и не вызывать заметного нарушения дыхания через нос. Наиболее часто аденоидит встречается у детей первых лет жизни. За последние годы аденоидит получил широкое распространение, причем значительно возрос удельный вес поражений вирусного, в частности, аденовирусного происхождения. Воспаление в аденоидных разращениях может быть локализованным или являться частью разлитого воспаления лимфаденоидного кольца глотки. В последнем случае поражение глоточной миндалины может оставаться незамеченным, так как в период острого воспаления осмотр носоглотки затруднен. Жалобы больного, его плохое самочувствие и высокая температура объясняются видимыми изменениями в глотке — чаще всего вместе с аденоидитом имеет место фолликулярная или лакунарная ангина, поэтому у отдельных больных можно видеть нагноившиеся фолликулы. Из носоглотки в большинстве случаев спускается слизисто-гнойное или гнойное отделяемое. При задней риноскопии глоточная миндалина представляется набухшей, гипе-ремированной, значительно увеличенной в размере. В бороздах и щелях видно скопление гнойного или слизисто-гнойного секрета. У некоторых больных имеется картина фолликулярной или лакунарной ангины. Подострая форма аденоидита, как правило, развивается из острой и характеризуется длительной температурой 37-37,5 градусов, периодически могут возникать более высокие подъемы температуры, имеется затяжной гнойный насморк, увеличиваются шейные лимфоузлы, могут присоединяться острый средний отит, кашель. Так продолжается несколько месяцев с переменным улучшением и ухудшением течения заболевания. Аденотомия Аденотомия (хирургическое удаление аденоидов) среди оториполарингологи-ческих операций у детей является самой распространенной. Однако это не означает, что данная операция проста и легко выполнима. Абсолютными показаниями для удаления аденоидов являются частые заболевания респираторно-вирусными инфекциями, рецидивирующий средний отит, постоянное затруднение носового дыхания, часто повторяющийся и не поддающийся лечению насморк, длительно продолжающийся кашель. Все эти жалобы и клинические проявления очень характерны для подострого и хронического аденоидита. Консервативные способы лечения такого аденоидита нередко оказываются малоэффективными, и болезнь продолжается. При отсутствии хирургического вмешательства — аденотомии, выполненной своевременно, заболевание приобретает затяжной или хронический характер, что в последующем значительно затрудняет лечение и способствует появлению осложнений. Значение аденотомии велико. Она избавляет детей от тяжелого состояния и ряда заболеваний, связанных с нарушением дыхания через нос, и инфекции, локализующейся в ткани аденоидных разращений. Автору этой операции Н. W. Meyer (1873), являющемуся основоположником учения об аденоидных разращениях, в столице его родины Дании Копенгагене в знак благодарной памяти был воздвигнут памятник на средства, собранные врачами и родителями оперированных детей. Наблюдение ребенка хирургом должно продолжаться весь послеоперационный период вне зависимости от условий, в которых была проведена операция — амбула-торно или в стационаре. После полного удаления аденоидных разращений дыхание через нос в первые же дни значительно улучшается, а после ликвидации реактивных явлений — восстанавливается. Однако такое происходит, как уже говорилось, далеко не во всех случаях. Выяснение причин отсутствия эффекта в первые дни после операции входит в задачу хирурга. Наиболее частыми могут быть следующие причины: выраженные послеоперационные явления при травматичном проведении операции, наличие сопутствующих патологических, ранее скрытно протекавших процессов, чаще всего в околоносовых пазухах, особенности анатомического строения лицевого черепа, узконосость и неудаленные остатки в полости носоглотки аденоидной ткани. С помощью диагностических и лечебных приемов можно установить причины отсутствия положительного результата и некоторые из них по возможности устранить. Нередко в таких случаях требуется повторная операция. Строение нёбных миндалин Если сесть перед зеркалом и широко раскрыть рот, то можно увидеть свои нёбные миндалины. Глубоко по бокам у корня языка вверх, подобно парусу, натянуты складки слизистой оболочки рта. Они называются нёбными дужками. Их по две с каждой стороны. Между ними видны похожие на лесной орех образования. Это и есть нёбные миндалины. Они являются очень важным органом противоиифекционной защиты организма. Миндалины похожи на пчелиные соты, так как пронизаны каналами, открывающимися на их поверхности отверстиями, называемыми лакунами.
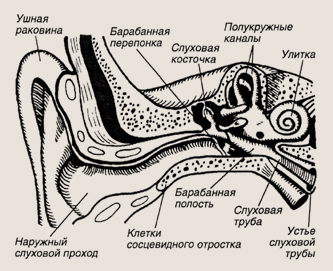
Гипертрофия нёбных миндалин Количество детей с увеличением нёбных миндалин за последние годы имеет тенденцию к увеличению. Гипертрофия нёбных миндалин, как правило, сочетается с увеличением глоточной миндалины (аденоиды), что вызывает иногда нарушение ряда функций организма. Одной из наиболее важных является иммунологическая функция ткани нёбных миндалин, особенно в раннем детском возрасте. Именно в 3-4 года происходит возрастное увеличение защитной лимфоидной ткани — гипертрофия нёбных миндалин. Установлено, что гипертрофия нёбных миндалин расценивается как компенсаторная для усиления ее иммунологической роли. Однако чрезмерное увеличение миндалин в размерах оказывает патологическое воздействие на организм, в частности резко затрудняется дыхание, возможны кратковременные остановки дыхания, особенно ночью, в результате ухудшается снабжение крови кислородом. Лечение при такой патологии нёбных миндалин хирургическое — частичное удаление ткани — тонзиллотомия. У детей в возрасте старше 8 лет тонзиллотомию производить не рекомендуется в связи с возможностью кровотечения. Поэтому при очень больших размерах нёбных миндалин и явных опасных для жизни нарушениях функций дыхания, а также речи и глотания, показана тонзиллэктомия, то есть удаление миндалин полностью. В заключение следует отметить, что удалять нёбные миндалины следует только после очень взвешенного решения. Здесь уместно вспомнить русскую пословицу: «Семь раз отмерь, один раз отрежь...» Необходимо понимать, что гипертрофия лимфаденоидной ткани глотки у большинства детей наступает как ответ на ее инфицирование, как реакция на возникшее воспаление, для более эффективной борьбы с инфекцией. Чаще всего гипертрофию лимфаденоидной ткани вызывают острые респираторно-вирусные инфекции, особенно возникающие повторно. Благоприятствуют появлению и развитию гипертрофических процессов в глотке такие факторы, как загрязнение окружающей среды, воздействие химических веществ, лекарственных препаратов и прочее. Однако отношение к удалению нёбных миндалин неоднозначно. Учитывая огромную физиологическую роль нёбных миндалин в борьбе с инфекцией, некоторые врачи ограничиваются удалением только аденоидов, в расчете на благоприятное сокращающее влияние на ткани миндалин после удаления очага инфекции в аденоидной ткани. Очень часто после аденотомии происходит уменьшение размеров нёбных миндалин. Эффективно также сочетание аденотомии с последующей консервативной санацией нёбных миндалин с помощью промывания лакун, физиотерапевтических процедур. Хронический тонзиллит Хронический тонзиллит — многогранная, весьма сложная проблема. Самым убедительным доказательством хронического тонзиллита, позволяющим установить диагноз и определить показания к хирургическому лечению, являются частые повторения ангин, более 3-4 раз в год, длительность заболевания до нескольких лет, а также наличие явлений тонзиллогенной интоксикации организма — болей в горле. Дети с хроническим тонзиллитом обычно относятся к группе часто болеющих ОРЗ, часть из них состоит на диспансерном учете. Традиционные методы лечения таких детей оказываются малоэффективными. Сам тонзиллит порой протекает бессимптомно. Местные объективные признаки хронического тонзиллита нередко отсутствуют или представляются недостаточно убедительными, в связи с чем хронический тонзиллит не диагностируется. Наряду с этими больными имеется другая, малочисленная группа больных, у которых, напротив, наблюдаются частые, ежемесячно повторяющиеся ангины со всеми классическими симптомами. Течение болезни у этих детей тяжелое, длительное, до 2-3 недель, часто сопровождается явлениями интоксикации организма, болями в суставах и прочими признаками. Если небные миндалины имеют лакуны, доступные для промывания с целью удаления патологического содержимого и воздействия дезинфицирующими растворами на слизистую оболочку, то проводится консервативная терапия хронического тонзиллита посредством промывания лакун, смазывания их, орошения полости глотки различными дезинфицирующими растворами. Однако следует отметить, что при явлениях тонзиллогенной интоксикации организма, к признакам которой относится также и небольшое повышение температуры тела, в процесс нередко вовлекаются глубокие отделы миндалин, и промыванием лакун не всегда возможно добиться положительного результата. В таких случаях ЛОР-врач может применить другой метод — метод паратонзиллярных блокад антибиотиками. Этот прием хорошо известен врачам и иногда наиболее эффективен. При введении антибиотика в паратонзиллярной клетчатке создается своеобразное депо, в котором действие антибиотика продолжается несколько часов. Антибиотик подавляет активность микрофлоры, в результате этого температура нормализуется. Хронический тонзиллит и подчелюстной и шейный лимфаденит Одним из симптомов хронического тонзиллита является подчелюстной лимфаденит. Чаще имеет место небольшое, до 1 -2 см, увеличение одного-двух лимфатических узлов, которое появляется вместе с обострением хронического тонзиллита. Как правило, стойкое увеличение подчелюстных лимфоузлов характерно для далеко зашедшей стадии хронического тонзиллита и сопровождается всеми общими и местными признаками хронического воспаления нёбных миндалин. Такое состояние нёбных миндалин при отсутствии эффекта от консервативного лечения и промывания лакун является показанием для тонзиллэктомии — полного удаления миндалин. УХО И ЕГО ЗАБОЛЕВАНИЯ Строение уха Когда мы говорим «ухо», то сразу представляем ушные раковины. Но это далеко не все и совсем не самая важная часть органа слуха. Ухо состоит из трех отделов: наружного, среднего и внутреннего уха. К наружному уху относятся ушная раковина и наружный слуховой проход — трубочка, уходящая внутрь до барабанной перепонки. Это звукособирающий и звукопроводящий отдел уха. Слуховая труба соединяет барабанную полость с носоглоткой и имеет два отверстия: одно в носоглотке, другое — в барабанной полости. Слуховая труба предназначена для выполнения двух функций — вентиляционной и дренажной. Вентиляционная функция заключается в том,что через слуховую трубу происходит постоянный обмен воздуха во всей системе среднего уха (барабанная полость и клетки сосцевидного отростка) при глотательных движениях. Дренажная функция обеспечивает отток из среднего уха отработанного содержимого. Второй отдел среднего уха — это барабанная полость, которая имеет форму куба, равного 1 кубическому сантиметру, и 6 стенок. На внутренне-боковой стенке открывается устье (отверстие) слуховой трубы, посредством которого она сообщается с носоглоткой. На наружно-боковой стенке — отверстие, ведущее в заушную область и воздушные клетки височной кости. Наружной стенкой служит барабанная перепонка, внутренней — стенка, за которой располагаются вестибулярный аппарат и слуховой нерв. Верхняя стенка граничит с полостью черепа, а нижняя — с крупными сосудами. В самой барабанной полости находится цепь из трех слуховых косточек — молоточка, наковальни и стремечка, которые осуществляют передачу звука с барабанной перепонки во внутреннее ухо и на слуховой нерв.
Строение уха Третий, самый глубоко расположенный отдел — это клетки сосцевидного отростка височной кости, заполненные воздухом, который постоянно поступает через слуховую трубу и барабанную полость. Среди многочисленных клеток имеется одна самая большая — антрум, которая наиболее часто страдает при воспалительном процессе, особенно у маленьких детей. Самое «святое святых» уха — это его внутренняя часть, сокрытая в глубине височной кости. Она состоит из улитки и трех полуокружных каналов, определяющих положение тела в пространстве. Как было отмечено, в слуховой трубе и в барабанной полости слизистая оболочка аналогична по строению слизистой оболочке носовой полости и носоглотки, являясь ее продолжением. Поэтому воспалительный процесс, возникающий в носу и носоглотке, легко распространяется на трубу и барабанную полость. Это основная причина частых заболеваний уха. Заболевания среднего уха у детей Родители нередко не придают значения заболеваниям носа, носоглотки и глотки ребенка, рассчитывают на самоизлечение, игнорируют посещение оториноларинголога и выполнение некоторых назначенных процедур. Особенно часто это наблюдается при повторных отитах, лечение которых проводится известными средствами и способами. Такое самолечение может способствовать ухудшению состояния ребенка, появлению осложнений, лечение которых — более сложная и трудоемкая задача. Воспалительный процесс может локализоваться в одном, двух или во всех трех отделах среднего уха. Тубоотит (евстахеит) Воспаление слизистой оболочки носа и носоглотки при насморке, аденоидите, фарингите легко распространяется на слуховую трубу. Набухание слизистой оболочки суживает или полностью закрывает просвет слуховой трубы, вызывая тубо-отит. Это ведет к нарушению обеих функций трубы. В барабанной полости создается отрицательное давление, вследствие чего барабанная перепонка оказывается втянутой. Появляется кратковременная умеренная заложенность уха, ребенок начинает хуже слышать в связи с нарушением звукопроведения из-за ограничения подвижности цепи слуховых косточек. Температура тела обычно нормальная, боли в ухе незначительные и непродолжительные. У маленьких детей тубоотит чаще бывает двусторонним. В старшем возрасте, особенно при одностороннем синусите, явления тубоотита наблюдаются с больной стороны. Распространение воспаления в барабанную полость вызывает острый средний отит, который может быть катаральным и гнойным. Симптомы для каждой формы отита различны. Острый катаральный средний отит Острый катаральный средний отит является легкой формой заболевания. Барабанная перепонка и вся слизистая оболочка барабанной полости полностью или частично воспалены. В барабанной полости скапливается немного секрета, как правило, слизистого характера. Интенсивные стреляющие боли в ухе продолжаются от нескольких часов до 1 -2 дней, температура тела в пределах 38 градусов держится 1-2 дня. У большинства детей одновременно отмечается понижение слуха. При своевременно начатом лечении явления воспаления обычно быстро исчезают. После выздоровления слух полностью восстанавливается. Острый гнойный средний отит характеризуется образованием в барабанной полости гнойного секрета, который придает заболеванию более тяжелый характер. Усиливаются стреляющие боли в ухе, которые держатся до 5-7 дней. Значительно ухудшается общее состояние ребенка, он отказывается от еды, нарушается сон, появляются вялость и слабость, температура тела повышается до 38-39 градусов. Такое состояние сохраняется в течение нескольких дней. Повторяющийся (рецидивирующий) средний отит Такой формой отита страдают преимущественно дети первых лет жизни. Ввиду часто повторяющихся отитов (от 3 до 8 раз в год) родители привыкают к этому заболеванию и довольно легкомысленно относятся к нему, не обращаясь к врачу, проводят лечение самостоятельно народными средствами, не всегда эффективными. Причиной рецидивирующего среднего отита обычно являются аденоиды. Удаление аденоидов приводит к выздоровлению. Таким образом при рецидивирующем среднем отите аденотомия показана однозначно. Известно, что часто и многократно повторяющиеся отиты далеко не безобидны для дальнейшей судьбы ребенка, так как могут вызвать спаечный или хронический средний отит. И то, и другое заболевание в одинаковой степени приводят к хроническому состоянию и значительному снижению слуховой функции — тугоухости. Повторные острые средние отиты вызывают постепенное утолщение слизистой оболочки барабанной полости и слуховой трубы, что ограничивает подвижность барабанной перепонки. Длительное нарушение проходимости слуховых труб ведет к заметному втяжению барабанной перепонки, фиксации ее в одном положении и к тугоподвижности цепи слуховых косточек. Между барабанной перепонкой и стенками среднего уха образуются тяжи и перемычки. В образовании рубцов принимает участие и организация секрета, находящегося в барабанной полости. Это делает рубцы более мощными, а тугоухость — более выраженной. Таким образом формируется адгезивный средний отит. Адгезивный средний отит Тугоухость, возникающая после рецидивирующих отитов, нередко носит прогрессирующий характер и диагностируется спустя несколько лет, часто во взрослом состоянии. Именно появление заметной тугоухости служит причиной обращения к врачу. Лечение адгезивного отита представляет собой сложную задачу. Основная цель всех лечебных приемов — уменьшение рубцовых спаек, увеличение их эластичности, что позволяет улучшить подвижность слуховых косточек и звукопроведение. Применяются различные методы лечения с использованием ферментов, физиотерапевтических процедур, массажа барабанных перепонок, продувания слуховых труб и прочее. Однако результаты лечения не всегда бывают удовлетворительными. Успех лечения во многом зависит от сроков заболевания: чем меньше длительность болезни, тем менее грубые рубцы, и тем больше надежды на их рассасывание. Хронический средний отит Хронический средний отит в большинстве случаев является продолжением острого гнойного среднего отита, который в силу разных обстоятельств не закончился выздоровлением. Наряду с общими факторами, препятствующими разрешению воспаления в среднем ухе, большое значение имеет характер местного процесса в барабанной полости уха. Антрит Проникновение инфекции из барабанной полости в антрум и клетки сосцевидного отростка вызывает антрит или антромастоидит (у старших детей). Очень часто, особенно у детей первых лет жизни, формирование антрита происходит исподволь, без четких местных изменений. Патологический процесс в ухе приобретает вялое течение. Затяжное, часто рецидивирующее воспаление в среднем ухе, не поддающееся лечению доступными в условиях поликлиники средствами, а также постоянные боли в ухе, особенно ночью, понижение слуха, ухудшение общего состояния, должны вызвать подозрение на антрит или антромастоидит. Такие дети подлежат госпитализации и дальнейшему консервативному или даже хирургическому лечению. В запущенных случаях возможно развитие признаков внутричерепных отогенных осложнений (менингит, сепсис, абсцесс мозга), угрожающих жизни ребенка. Лечение заболеваний уха Лечение острых средних отитов Терапия отита будет более успешной, если по возможности ликвидированы все заболевания, которые ослабляют организм ребенка, снижают его сопротивляемость инфекциям, формируют дефицит иммунитета и прочие изменения. У каждого ребенка с отитом эти меры определяются педиатром, инфекционистом, аллергологом и другими специалистами. Очень важно проводить эффективное лечение ринита, синусита, фарингита, которые сопутствуют отиту, являясь основной причиной его возникновения. Лечение острых средних отитов назначается оториноларингологом, контролируется на протяжении всего периода заболевания. В зависимости от формы воспаления уха лечение может быть как консервативным, так и сочетаться с хирургическим. Лечение тубоотита При лечении тубоотита обязательно использование сосудосуживающих и противовоспалительных средств, методика применения которых дана в разделе лечения насморка, аденоидита и фарингита. Благодаря эффекту этих препаратов происходит уменьшение отечности слизистой оболочки в области слуховых труб, расширяется их просвет и тем самым улучшается дренажная и вентиляционная функции труб. Восстанавливается нормальный режим работы систем среднего уха, что ведет к нормализации слуха. В случаях упорного течения тубоотита и малой эффективности указанных мер проводятся более сложные процедуры — продувание слуховых труб, катетеризация их с введением лекарственных препаратов непосредственно в канал трубы. Эти процедуры может выполнять только оториноларинголог. Лечение острого катарального и гнойного среднего отита При этих формах отита назначаются местные тепловые процедуры — компресс, грелка, физиотерапия. Для уменьшения болевых ощущений в ухе рекомендуется прием внутрь болеутоляющих средств в возрастных дозировках, в слуховой проход следует закапывать теплые масляные капли. Капли в слуховой проход вводят только после тщательной очистки слухового прохода и полного удаления секрета. В зависимости от возраста закапывают ребенку 6-8-10 капель и после этого он должен полежать на боку 10-15 минут. Для лучшего проникновения капель в барабанную полость можно надавливать на козелок, создавая тем самым отрицательное давление в слуховом проходе, в результате этого раствор через перфорационное отверстие в барабанной перепонке проникает в среднее ухо. При остром гнойном отите чаще всего ЛОР-врач назначает капли из эмульсии гидрокортизона, диоксидина, растворы антибиотиков. В аптеке можно купить готовые капли «Отинум» и «Отипакс». Кроме болеутоляющего эти капли обладают противовоспалительным действием. Рекомендуют закапывать в слуховой проход по 4 капли 2-3 раза в день в теплом виде на протяжении 7 дней. При гнойных отитах, когда имеется разрыв барабанной перепонки, применять эти капли нельзя. В некоторых случаях при выраженных болях в ухе и высокой температуре назначаются антибиотики. Их вводят инъекционно — внутримышечно или в заушную область. Иногда препарат вводится непосредственно в барабанную полость для ее полного освобождения от негнойного катараланического секрета. Для профилактики образования спаек делается 2-3 прокола барабанной перепонки. При лечении гнойного среднего отита обычно производится разрез (парацен-тез) или прокол (пункция) барабанной перепонки с целью освобождения от гноя. Дожидаться самостоятельной перфорации барабанной перепонки нежелательно, так как скопившийся секрет должен быть удален как можно быстрее — это уменьшает боли в ухе. При скоплении гноя в среднем ухе без его оттока может значительно ухудшиться общее состояние ребенка из-за появления грозных осложнений со стороны головного мозга и мозговых оболочек (менингит). При выполнении соответствующих лечебных мер воспалительные явления идут на убыль. Исчезают тревожившие ребенка боли в ухе, снижается температура, улучшаются общее состояние, сои и аппетит. В течение 12-15 дней острый средний гнойный отит завершается, и наступает выздоровление. Любой перенесенный острый средний отит может вызвать рубцовый процесс в среднем ухе. Такая возможность угрожает больным, часто страдающим рецидивирующим отитом. В связи с этим необходимо направить все усилия на уменьшение развития рубцового процесса. Эти меры заключаются в следующем. После купирования острых воспалительных процессов в среднем ухе и в области верхних дыхательных путей необходимо обязательно провести 3-6 сеансов продуваний слуховой трубы и массажа барабанной перепонки. В случаях оставшегося в барабанной полости секрета эти процедуры способствуют его удалению. Продув; ние труб также вызывает разъединение свежих спаек, улучшает нормальную пс движность барабанной перепонки и восстанавливает слух. При появлении стойкой тугоухости ребенок подлежит более детальному спе циальному обследованию, уточнению диагноза в сурдологическом центре или клинике. Родители — самые главные заинтересованные лица благополучного исхода ост рого среднего отита, особенно при частом его повторении. Именно на родителя: лежит ответственность за своевременное обращение к ЛОР-врачу и за активно участие в лечении и восстановлении здоровья ребенка. Особенности лечения хронического гнойного среднего отита При хроническом воспалении среднего уха, как правило, целостность барабан ной перепонки нарушается, то есть происходит ее перфорация. В зависимости от е< локализации различают мезотимпанит (более благоприятная форма), при которо\ поражена главным образом слизистая оболочка барабанной полости, и эпитимпа нит, при которой наблюдается гнойный процесс в костной ткани. Эпитимпанит -более тяжелая форма хронического отита, грозящая серьезными осложнениями переходом воспаления на мозговые оболочки (менингит) и ткань мозга (абсцесс мозга) или прорывом гноя в кровь (сепсис). Вторым характерным признаком хронического гнойного среднего отита является почти постоянное гноетечение из уха. Третий симптом — это понижение слуха. Оно может быть выражено в разной степени: от 10—15 до 50-60 процентов потери слуха. Консервативное лечение заключается в применении капель в ухо, физиотерапевтических процедурах и антибиотикотерапии. Хирургическому лечению подлежит хронический гнойный эпитимпанит. Операция предупреждает развитие осложнений и резкое снижение слуха. Больные с хроническими формами среднего отита должны постоянно находиться под наблюдением ЛОР-врача, который подбирает индивидуальное лечение и решает вопрос о необходимости и сроках хирургического вмешательства. Склонность детей к частым острым респираторно-вируспым инфекциям способствует формированию патологических процессов в Л ОР-органах, преимущественно в полости носа и пазух, носоглотки и глотки. Длительное существование очага инфекции в этих отделах верхних дыхательных путей: насморка, синусита, аденоидита фарингита и ангины — может стать причиной заболеваний других органов и систем. Диагностика некоторых Л ОР-болезней является сложной. Часто они скрываются под диагнозом банального ОРВИ, оставаясь без должного внимания и лечения у ЛОР-врача. Длительное существование нелеченного процесса в ЛОР-органах переходит в хроническую стадию. Лечение хронических ЛОР-заболеваний представляется очень нелегкой задачей, вероятность развития осложнений, угрожающих здоровью, — большая. Примерами служат такие заболевания, как ревматические поражения суставов и сердца (ревматизм), а также почек (пиелонефрит) при хроническом тонзиллите, бронхиальная астма при синуситах, а также такие внутричерепные отогенные (ушные) и риногенные осложнения, как менингит, энцефалит, абсцесс мозга и другие. Вместе с тем рубцовый процесс в среднем ухе, так же как и хроническое воспаление, могут быть предупреждены своевременно начатым и правильно проведенным лечением. Активное и ответственное участие родителей в лечении ЛОР-заболева-ний имеет огромное значение и способствует максимально полному выздоровлению ребенка. Родители всегда должны помнить о необходимости своевременного обращения к Л ОР-специалисту за квалифицированной помощью. Поделитесь этой записью или добавьте в закладки |
 Главная
Главная